

原创 奇点糕 奇点网 收录于合集#肠癌 4 个 #肥胖 27 个
*仅供医学专业人士阅读参考

俗话说,一胖百病生。
当代社会,对于“三高”(高血压、糖尿病和高血脂)和肥胖,中青年已然见怪不怪,觉得小事一桩,但奇点糕要告诉大家,这可不是小事一桩,肥胖和代谢综合征都会增加早发性结直肠癌(CRC)的风险,而且增加得还不少!
不要怀疑,事实就是如此。最近,来自韩国首尔大学的Dong Ho Lee教授研究团队发表在《胃肠病学》(GASTROENTEROLOGY)杂志的一项纳入超970万人的队列研究[1]提出两条观点:一是代谢综合征(MetS)与早发性CRC的风险增加20%(aHR=1.20)有关;二是肥胖也与早发性CRC的风险增加19%(aHR=1.19)有关,这两个因素与早发性CRC的关联程度竟然与50岁以后的晚发性CRC的风险增加出奇的相似。

CRC是世界上第三大常见的癌症,也是癌症第二大死因[2]。自20世纪90年代中期以来,全球范围内早发性CRC(<50岁)的趋势有所增加[3,4],而且随着生活方式和饮食模式的改变,全球患肥胖和MetS的群体也在逐渐年轻化。那么,年轻群体的肥胖、MetS是否与早发性CRC存在某种联系呢?
下面,让Lee教授来为我们解答一下疑惑吧。
该项研究使用韩国国民保健体系(NHIS)提供的数据,进行了一项回顾性的队列研究,纳入了2009年至2010年期间在NHIS进行体检的9774081名个体,以50岁为界限,分为两组,随访至2019年(见下图)。研究的主要结局是诊断为早发性CRC。
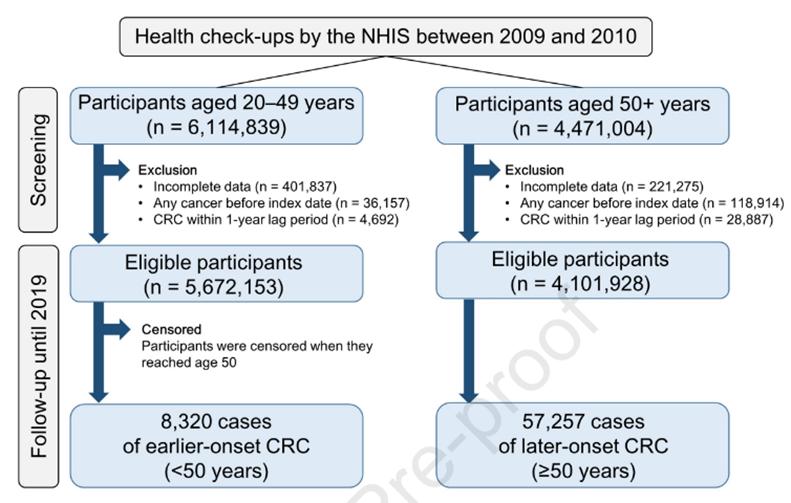
从纳入的5672153名20-49岁的人群来看,15.1%被诊断为MetS,以男性居多(79.8%),其中吸烟(44.5%)和重度饮酒(15.7%)的男性患MetS的比例更高。在该群体中,有8320例早发性CRC患者,平均确诊年龄为46岁,平均随访时间为9.1年。在50岁以上的受试者中,38.8%被确诊为MetS。
根据世界卫生组织(WHO)对亚洲人的建议将患者分为体重过轻(<18.5kg/m2)、正常(18.5-22.9kg/m2)、超重(23-24.9kg/m2)、肥胖(25-29.9kg/m2)和严重肥胖(≥30kg/m2)五类[5]。另外,根据韩国肥胖学会的定义,腹型肥胖是指男性腰围(WC)≥90cm,女性WC≥85cm[6]。
那么,MetS是什么呢?采用国际糖尿病联盟(IDF)的统一标准定义MetS[7],即以下5条标准中至少符合3条则被诊断为MetS:
(1)女性WC≥85cm或男性WC≥90cm;
(2)空腹血糖≥100mg/dL或药物治疗糖尿病;
(3)血压≥130/85mmHg或药物治疗高血压;
(4)女性血清高密度脂蛋白胆固醇(HDL-C)<50mg/dL或男性HDL-C<40mg/dL;
(5)血清甘油三酯≥150mg/dL。
总的来看,在调整性别、年龄、吸烟、饮酒、定期锻炼和低收入状态后,MetS(≥3条标准)与早发性CRC发展风险增加相关(aHR=1.20; 95% CI, 1.14-1.27),且该风险随着MetS标准的数量增加而增加,与没有任何MetS表现的个体相比,具有1、2、3、4或5条诊断标准的个体早发性CRC的风险分别高出7%(aHR=1.07)、13%(aHR=1.13)、25%(aHR=1.25)、27%(aHR=1.27)和50%(aHR=1.50)(趋势P<0.0001)。
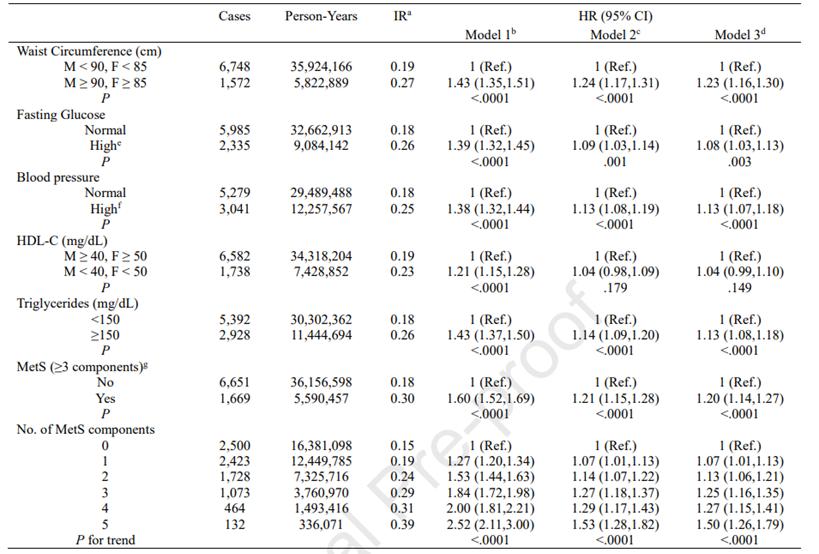
MetS及其单条标准与早发性CRC风险的关系
晚发性CRC的情况与之类似(aHR=1.19)。同样,与没有任何MetS表现的个体相比,具有1、2、3、4或5项因素的个体晚发性CRC的风险分别高出10%(aHR=1.10)、22%(aHR=1.22)、31%(aHR=1.31)、36%(aHR=1.36)和49%(aHR=1.49)(趋势P<0.0001)。
在肥胖方面,与正常体重的个体相比,BMI值越大,发生早发性CRC的风险越高(超重组:aHR=1.10;肥胖组:aHR=1.19;严重肥胖组:aHR=1.45;趋势P<0.0001)。调整混杂因素后,腹型肥胖的个体发生早发性CRC的风险增加了53%(aHR=1.53)。
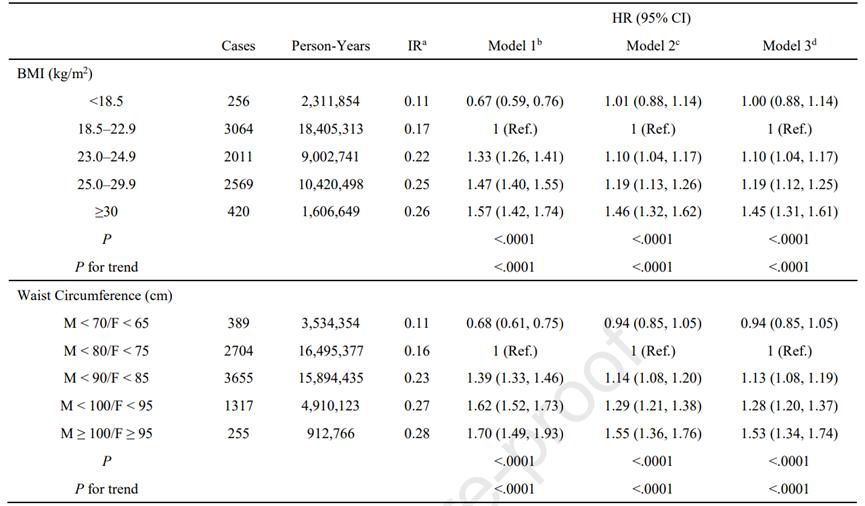
BMI与腰围与早发性CRC风险的关系
另外,由于早发性CRC主要发生在左结肠,而MetS和肥胖在年轻人群中是否因肿瘤解剖位置的不同而发挥不同的作用不得而知,因此,本研究最大的亮点就是按解剖部位分亚组。
结果表明,MetS各个组成成分的总和与早发性远端结肠癌和直肠癌的高风险呈正相关(分别为P<0.0001, P=0.001),但对近端结肠癌没有影响(P=0.049),尤其是累计具有4条或5条标准的个体表现出了更高的早发性CRC风险(远端结肠癌:aHR=1.37;直肠癌:aHR=1.32)。同样,与近端结肠癌的相关性无统计学意义。
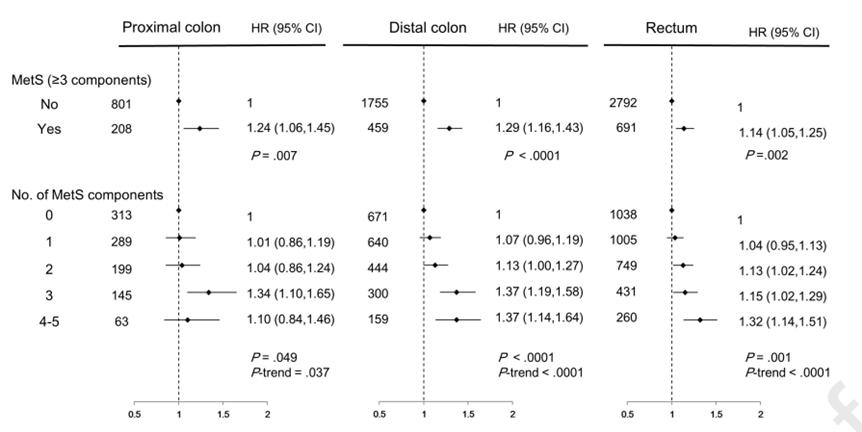
MetS与近端、远端结肠癌和直肠癌风险的关系
与此类似,BMI和WC指示的肥胖分类与早发性远端结肠癌和直肠癌的风险之间的相关性显著,而近端结肠癌的相关性不显著。
本研究首次通过解剖部位,即近端、远端结肠和直肠,探讨了早发性CRC的危险因素,但仍有一些局限性。
从研究本身来看,一些数据无法获得,如CRC和炎症性肠病(危险因素之一)的家族史、饮食摄入、结肠镜检查史、非甾体抗炎药的使用和结肠切除术史。最重要的是,本研究未排除遗传性癌症,而约30%的早发性CRC是由家族史和遗传条件引起的[8],这些都可能会对结果的稳定性有一定冲击。
其次,虽然这项研究样本量很大,但只涵盖了韩国人群,导致研究结果可能无法推广到其他种族。因此,未来还需要有涉及不同种族的大规模研究来证实该发现。
看到这里,“三高”和肥胖的中青年们有没有一丝丝害怕呢?不过也别太害怕,该研究提出,50岁以下的MetS和肥胖患者通过疾病筛查和改变生活方式,是可以降低CRC的风险并将其扼杀在摇篮里的。

参考文献
[1].Jin EH, Han K, Lee DH, et al. Association between Metabolic Syndrome and the Risk of Colorectal Cancer Diagnosed before 50 years According to Tumor Location [published online ahead of print, 2022 May 25]. Gastroenterology. 2022;S0016-5085(22)00523-6. doi:10.1053/j.gastro.2022.05.032
[2].Sung H, Ferlay J, Siegel RL, et al. Global Cancer Statistics 2020: GLOBOCAN Estimates of Incidence and Mortality Worldwide for 36 Cancers in 185 Countries. CA Cancer J Clin. 2021;71(3):209-249. doi:10.3322/caac.21660
[3]. Siegel RL, Torre LA, Soerjomataram I, et al. Global patterns and trends in colorectal cancer incidence in young adults. Gut. 2019;68(12):2179-2185. doi:10.1136/gutjnl-2019-319511
[4]. Siegel RL, Miller KD, Goding Sauer A, et al. Colorectal cancer statistics, 2020. CA Cancer J Clin. 2020;70(3):145-164. doi:10.3322/caac.21601
[5]. James PT. Obesity: the worldwide epidemic. Clin Dermatol. 2004;22(4):276-280. doi:10.1016/j.clindermatol.2004.01.010
[6]. Lee SY, Park HS, Kim DJ, et al. Appropriate waist circumference cutoff points for central obesity in Korean adults. Diabetes Res Clin Pract. 2007;75(1):72-80. doi:10.1016/j.diabres.2006.04.013
[7]. Alberti KG, Eckel RH, Grundy SM, et al. Harmonizing the metabolic syndrome: a joint interim statement of the International Diabetes Federation Task Force on Epidemiology and Prevention; National Heart, Lung, and Blood Institute; American Heart Association; World Heart Federation; International Atherosclerosis Society; and International Association for the Study of Obesity. Circulation. 2009;120(16):1640-1645. doi:10.1161/CIRCULATIONAHA.109.192644
[8]. Hofseth LJ, Hebert JR, Chanda A, et al. Early-onset colorectal cancer: initial clues and current views [published correction appears in Nat Rev Gastroenterol Hepatol. 2020 Aug;17(8):517]. Nat Rev Gastroenterol Hepatol. 2020;17(6):352-364. doi:10.1038/s41575-019-0253-4

责任编辑丨应雨妍