

原创 王东琪 医学界消化肝病频道 收录于话题 #“腹”里乾坤 68个内容
仅供医学专业人士阅读参考

临床上消化道出血病例特别多,如何辩别真假?
呕血是上消化道疾病(指屈氏韧带以上的消化道,包括食管、胃、十二指肠、肝、胆、胰及胃空肠吻合术后的空肠上段疾病)或全身性疾病所致的上消化道出血,血液经口腔呕出。常伴有黑便,严重时可有急性周围循环衰竭的表现。
临床中遇到呕血、黑便一般处理均按上消化道出血治疗,那么,患者同时合并呕血、黑便的情况真的只见于上消化道出血吗?让我们来看看下边这个病例。
病例速递
患者女,69岁。
主诉:呕血、黑便3天。
现病史:患者3天前无明显诱因开始出现呕血、黑便症状,呕吐3次,共呕吐咖啡色胃内容物约500ml,排黑便4次,自诉每次约500g,伴心慌、纳差、乏力,无反酸、烧心,无腹痛、腹胀,无吞咽困难、吞咽疼痛等不适,今为行治疗来诊,急诊科以“急性上消化道出血”收住我科。
既往史:既往脑动脉瘤数年,未治疗,腿疼1年,未用药治疗,头痛2月余,门诊给予口服药物治疗(私人诊所开具药物,具体种类不详),否认高血压、糖尿病、冠心病、结核、肝炎史,否认重大手术、外伤史,否认输血及献血史,否认药物及食物过敏史,预防接种史随当地。
查体:体温:36.6℃,脉搏:96次/分,呼吸:20次/分,血压:92/65mmHg,体重:60kg,心脏各瓣膜听诊区未闻及病理性杂音,双肺呼吸音清,未闻及明显干湿性啰音,腹壁柔软,下腹部压痛,无反跳痛,肝脾肋下未触及,Murphy征阴性,肝肾区无叩痛,移动性浊音阴性,肠鸣音正常,5次/分,双下肢无浮肿。
辅助检查:腹部CT提示:考虑胆囊内小结石。血常规提示:红细胞(1.58x1012/L);血红蛋白(46g/L);ABO血型(正定型)(A型);Rh(D)血型鉴定(阳性);生化提示:白蛋白(32.5g/L);肌酸激酶(26U/L);尿素(11.9mmol/L);氯(108.5mmol/L);钙(2.04mmol/L)。
初步诊断:急性上消化道出血;消化性溃疡?急性胃黏膜病变?重度贫血;失血性休克;脑动脉瘤。
患者屡次出现便血症状,
到底是哪里出血了?
入院后先后给予加用注射用奥美拉唑80mg,静滴后以8mg/h速度微量泵入,同时给予止血、纠正贫血、营养支持、补液等治疗,拟贫血适当纠正后完善无痛胃镜检查明确出血病因,必要时同时行胃镜下止血术治疗,入院后病情平稳,未再出血。
次日晨起患者再次出现便血症状,虽既往无肝病病史,但仍不能除外静脉曲张出血及Dieulafoy病或消化道溃疡所致血管残端急性出血可能,给予加用奥曲肽降低门脉压力、酚磺乙胺等止血药物应用,建议急诊胃镜检查,与患者家属沟通急诊胃镜必要性及所存在风险后,家属要求暂停药物治疗。
经上述治疗,患者仍间断便血,给予加用垂体后叶素微量泵入,再次沟通病情后行急诊胃镜检查。
▌ 胃镜检查:
1.胃腔未见出血性病变及血迹;2.十二指肠球部多发溃疡(S2期)(结合患者病史,考虑中上段小肠出血可能性大,建议进一步检查)。
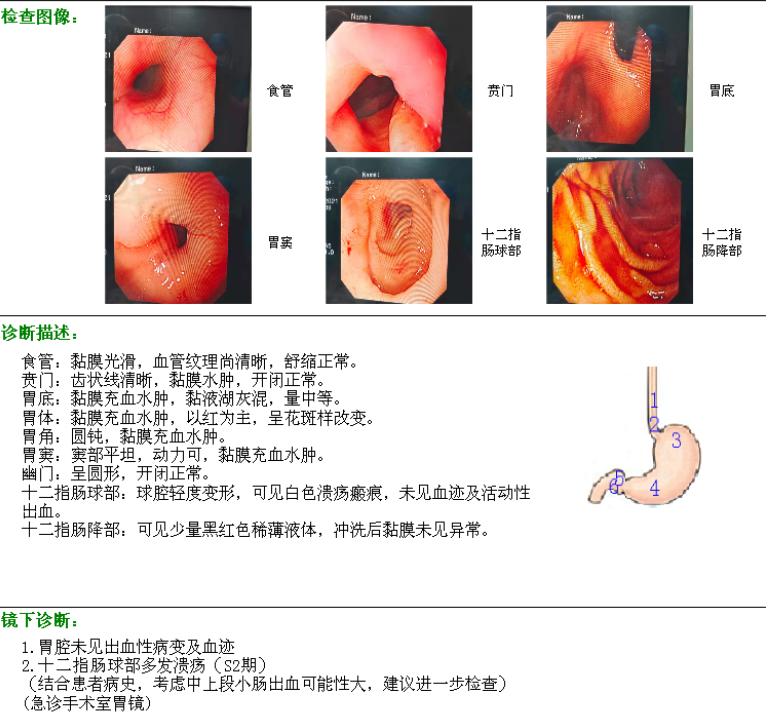
胃镜结果
因患者出血量较大,胶囊内镜检查时间较长且需清理肠道,易增加患者出血风险及延误病情,急诊完善全腹部CT+增强CT检查。
▌完善腹部CT+增强CT检查:
1、左侧腹腔占位,考虑空肠来源间质瘤可能性大;
2、腹、盆腔积液,胆囊体积增大伴胆囊窝少量积液;
3、腹主动脉粥样硬化、狭窄改变;
4、所示双肺渗出性病变伴双侧胸腔积液,双肺下叶部分膨胀不全;
5、所示主动脉、冠状动脉硬化;脊柱侧弯畸形。
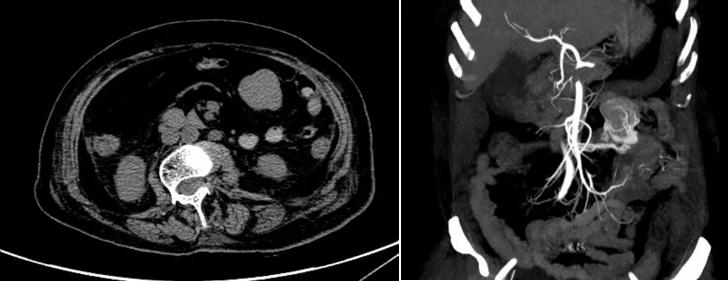

全腹部CT平扫+增强
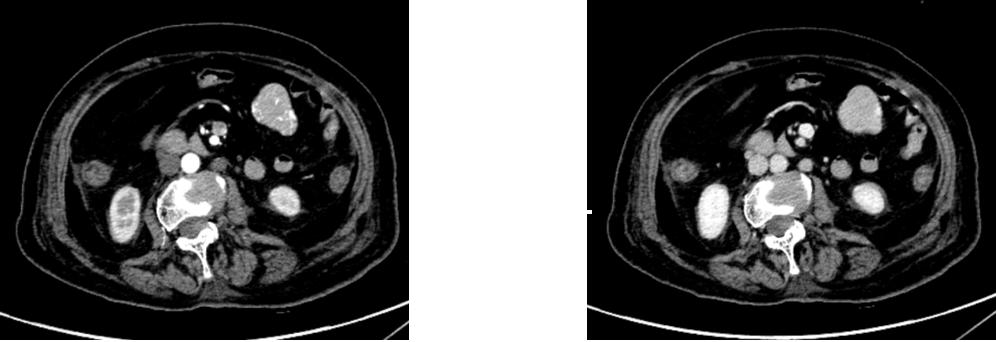
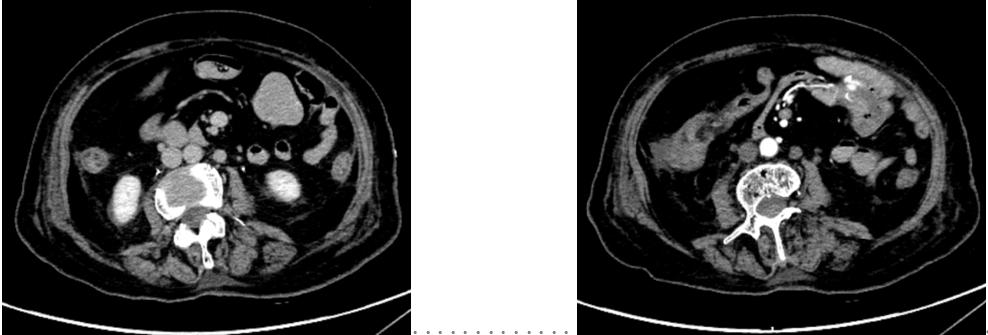
腹部CT出血部位
谜题揭晓,明确病因
明确出血病因及出血部位后经介入科、胃肠肝胆外科会诊,考虑外科手术为当前最佳治疗方案,给予转胃肠肝胆外科手术治疗。
手术过程:取中腹旁正中切口长约13cm,依次切开皮肤、皮下各层进腹。
进腹探查:腹腔淡红色腹水,小肠部分与大网膜黏连,给予松解,探查见距屈氏韧带30cm小肠肿瘤,大小5cm×6cm,肿瘤滋养血管增粗,距回盲部约50cm见小肠憩室,长约3cm,距回盲部150cm见小肠肠壁肿物,直径2cm,质硬,探查余小肠及结肠未见肿瘤,决定行小肠部分切除术+小肠肿瘤切除术+小肠憩室切除术。沿预切除小肠切断相应肠系膜血管,彻底止血,距肿瘤近端2cm切断小肠,距肿瘤远端3cm切除肿瘤,行小肠端侧吻合,闭合小肠远端断端。局部切除小肠肠壁肿物,横行缝合肠壁缺损,并浆肌层包埋。切除小肠憩室,断端加固缝合。
术后病理:1、切除小肠肿瘤:梭形细胞肿瘤,考虑为胃肠间质瘤,待免疫组化标记进一步诊断;肿瘤大小5cm×4.5cm×3.5cm;两切端切缘未见肿瘤。2、切除小肠壁肿物:黏膜下可见小团状腺管结构,部分腺管囊性扩张,考虑为异位腺体,待免疫组化标记进一步诊断分类。3、切除小肠憩室肿物:结合临床及组织学形态,符合MecKel憩室。
免疫组化:1、(小肠梭形细胞肿瘤)免疫组化标记,符合胃肠间质瘤;肿瘤大小5cm×4.5cm×3.5cm,核分裂像不易见(<5/50HPF),结合肿瘤大小、核分裂像计数,提示中等危险度。2、(小肠壁肿物)黏膜下见小团状和囊性扩张的腺体,免疫组化标记符合发育不良的小肠腺体,腺体间质纤维平滑肌组织增生并伴有较多脂肪组织,结合组织形态,符合小肠错构瘤。
经继续对症支持治疗,患者好转出院。
讨论
胃肠道间质瘤是胃肠道最常见的间叶组织源性肿瘤,被认为起源于Cajal细胞或其前体细胞。胃肠道间质瘤可发生于消化道的任何部位,其临床症状无特异性,与发生部位、大小及生长方式相关,所有胃肠道间质瘤均有恶性倾向,且约10%-30%为恶性肿瘤。
临床症状常不典型,包括胃肠道出血及继发的贫血、食欲不振、腹胀及腹痛等。反复发作的消化道出血及贫血为该病的最常见临床表现。
该类患者大多以消化道出血来诊,主要经胃肠镜检查及腹部增强CT检查明确诊断,治疗主要给予手术+药物治疗,目前大小介于2cm-5cm的低风险胃肠道间质瘤也可考虑内镜下治疗,但治疗过程中需一次性完整切除病变,并保证瘤体包膜完整,如病变破碎,则存在胃肠道种植转移可能。
经验教训:
1、呕血、黑便以上消化道出血最为常见,但也应警惕空肠上段大出血,特别是空肠上段占位性病变出血可能。
2、消化道出血患者来诊,情况允许时,应尽早完善胃镜检查明确是否确诊为上消化道出血,并可行内镜下止血术治疗。
3、消化道大出血时可因大量血液积存而影响胃镜观察,严重时甚至无法顺利找出出血部位,影响治疗,且增加胃镜检查风险,此时及早完善腹部CT+增强CT检查或腹部血管造影检查可早期明确出血来源及是否为肿瘤性出血,可有效节约诊治时间及降低风险。
4、发现小肠肿瘤出血,应尽早行外科手术治疗。
参考文献:
[1]万雪红,卢雪峰,刘成玉,等.诊断学[M].人民卫生出版社.2018,6(9):29-30.
[2]中华医学会消化内镜学分会消化内镜隧道技术协作组,中国医师协会内镜医师分会,北京医学会消化内镜学分会.中国胃肠间质瘤内镜下诊治专家共识意见(2020.北京)[J].中华胃肠内镜电子杂志.2020,7(4):176-185.
[3]中国临床肿瘤协会胃肠间质瘤专家委员会,中国抗癌协会胃肠间质瘤专业委员会,中国医师协会外科医师分会胃肠道间质瘤诊疗专业委员会.小胃肠间质瘤诊疗中国专家共识(2020年版)临床肿瘤学杂志.2020.25(4):349-355.
本文首发:医学界消化肝病频道
本文作者:王东琪
本文审核:杨卫生 景德镇市第二人民医院副主任医师
责任编辑:XU
版权申明
本文原创 如需转载请联系授权
-End-
医学界力求其发表内容在审核通过时的准确可靠,但并不对已发表内容的适时性,以及所引用资料(如有)的准确性和完整性等作出任何承诺和保证,亦不承担因该些内容已过时、所引用资料可能的不准确或不完整等情况引起的任何责任。请相关各方在采用或者以此作为决策依据时另行核查。