

肠易激综合症(IBS)是一组症状-包括腹痛和肠蠕动模式的改变,而没有任何潜在损害的证据。这些症状会持续很长时间(通常是几年)。根据腹泻是常见的,便秘是常见的,两者都是常见的还是都不是很常见的,它分为四种主要类型(分别是IBS-D,IBS-C,IBS-M或IBS-U) 。IBS 对生活质量产生负面影响,并可能导致学校或工作失踪。焦虑症等疾病,重度抑郁和慢性疲劳综合征在IBS 患者中很常见。
IBS的病因尚不清楚。理论包括肠脑轴问题,肠蠕动障碍,疼痛敏感性,包括小肠细菌过度生长,神经递质,遗传因素和食物敏感性在内的感染。发病可以由触发肠道感染,[或应激生活事件。IBS是一种功能性胃肠道疾病。诊断是基于没有令人担忧的特征的症状,并且一旦排除了其他潜在的情况。令人不安的特征包括超过50岁的发作,体重减轻,大便中有血或发炎性肠病的家族史。类似地可能出现的其他疾病包括乳糜泻,微观结肠炎,炎症性肠病,胆汁酸吸收不良和结肠癌。
没有已知的治疗IBS的方法。进行治疗以改善症状。这可能包括饮食变化,药物治疗,益生菌和咨询。饮食措施包括增加可溶性纤维的摄入量,无麸质饮食或可发酵低聚糖,二糖,单糖和多元醇(FODMAP)含量低的短期饮食。 洛哌丁胺可用于治疗腹泻,而泻药可用于治疗便秘。 抗抑郁药可能会改善整体症状并减轻疼痛。 患者教育和良好的医患关系是护理的重要组成部分。
据信,发达国家约有10%到15%的人受到IBS的影响。 在南美较常见,在东南亚较不常见。它是女性的两倍,是男性的两倍,通常发生在45岁之前。这种病随着年龄的增长而变得不那么普遍了。 IBS不会影响预期寿命或导致其他严重疾病。对这种疾病的首次描述是在1820年,而目前的术语“肠易激综合症”在1944年开始使用。
IBS可以分为腹泻型(IBS-D),便秘型(IBS-C)或大便交替型(IBS-A)或疼痛型。在某些人中,IBS可能是急性发作,并在以以下两种或两种以上特征为特征的传染病后发展:发烧,呕吐,腹泻或粪便培养阳性。因此,这种感染后综合症被称为“感染后IBS”(IBS-PI)。
IBS的主要症状是腹痛或不适,伴有频繁的腹泻或便秘以及大便习惯的改变。症状通常是在一天之内消退的急性发作,但是有可能复发发作。可能还有排便的紧迫感,疏散不完全(里急后重),腹胀或腹胀的感觉。在某些情况下,肠蠕动可缓解症状。 IBS 患者比其他患者更常见胃食管反流,与泌尿生殖系统有关的症状,慢性疲劳综合征,纤维肌痛,头痛,腰酸以及精神病症状,如抑郁和焦虑。 患有IBS的男女中约有三分之一也报告性功能障碍,通常表现为性欲降低。
尽管IBS的病因尚不清楚,但据信整个肠脑轴都受到了影响。
急性胃肠道感染后发生IBS的风险增加了六倍。感染后,其他危险因素是年轻,长期发烧,焦虑和抑郁。尚未显示出诸如抑郁或焦虑之类的心理因素会导致或影响IBS的发作,但可能在症状的持续性和感知严重性中起作用。然而,它们可能使IBS症状和生活质量恶化。抗生素的使用也似乎会增加患IBS的风险。研究发现,先天免疫和上皮稳态的遗传缺陷增加了感染后以及其他形式的IBS发生的风险。
感染后
大约10%的IBS病例是由急性胃肠炎感染引起的。与先天免疫系统和上皮屏障有关的遗传缺陷,以及高压力和焦虑水平似乎增加了感染后IBS发生的风险。感染后IBS通常表现为以腹泻为主的亚型。有证据表明,急性肠感染期间高水平促炎细胞因子的释放导致肠道通透性增加,导致共生细菌跨过上皮细胞移位。屏障; 这反过来会导致对局部组织的显着损害,并可能在敏感个体中发展成慢性肠道异常。但是,无论IBS是否是由感染引起的,肠道通透性的增加都与IBS密切相关。小肠细菌过度生长和热带灌浆之间的联系已被提出与传染后IBS的病因有关。
压力
提示脑肠轴作用的出版物出现在1990年代,儿童的身心虐待常常与IBS的发展有关。据信,心理压力可能会诱发易感人群中的IBS。
鉴于IBS患者经历的焦虑程度很高,并且与诸如纤维肌痛和慢性疲劳综合症等疾病重叠,因此,IBS的潜在解释涉及压力系统的破坏。体内的压力反应涉及HPA轴和交感神经系统,这两种疾病在IBS患者中均显示异常。在三分之二的IBS患者中,精神疾病或焦虑先于IBS症状出现,并且心理特征使先前健康的人易患胃肠炎。
细菌
与健康对照组相比,被诊断患有IBS的人小肠细菌过度生长的频率更高。SIBO在以腹泻为主的IBS中最常见,但在以便秘为主的IBS中也比健康对照组更常见。SIBO的症状包括腹胀,腹痛,腹泻或便秘。IBS可能是免疫系统与肠道菌群异常相互作用导致细胞因子信号传导异常的结果。该螺旋体 短螺旋体pilosicoli也可以起到一定的作用。
与健康个体相比,发现某些细菌的丰度较低或较高。通常,拟杆菌,硬毛菌和变形杆菌增加,放线菌,双歧杆菌和乳杆菌减少。在人的肠道内,发现了常见的门。最常见的是Firmicutes。其中包括发现患有IBS的人减少的乳杆菌和表现出丰度增加的链球菌。在这个门中,梭状芽胞杆菌属的物种显示增加,特别是Ruminococcus和Dorea。唇螺科家族的IBS-D患者增加。第二个最常见的门是拟杆菌。在患有IBS的人中,门生细菌已显示出总体减少,但细菌种增加。IBS-D显示放线菌门的减少和变形杆菌的增加,特别是肠杆菌科。
真菌
越来越多的证据表明,肠道微生物群的改变(营养不良)与IBS的肠道表现有关,但也与多达80%的IBS患者共存的精神病发病率有关。肠道的作用mycobiota和,尤其是酵母的异常增生白色念珠菌在有些人与IBS,正在接受调查的2005年
原生动物
原生动物感染可引起反映特定IBS亚型的症状,例如,被某些人型囊胚人亚种(囊胚病)感染。
截至2017年,有证据表明胚泡定植定植在受IBS影响的个体中更为普遍,并且是发展IBS的可能危险因素。 脆弱的丁氏杆菌也被认为是一种可能的研究生物,尽管在没有IBS的人中也发现了。
维生素D
维生素D缺乏症在肠易激综合症患者中更为常见。
遗传学
在少数患有IBS的人群中发现了SCN5A 突变,尤其是在以便秘为主的变异人群(IBS-C)中。 所产生的缺陷会影响结肠和起搏器细胞的平滑肌中的Nav1.5通道,从而导致肠功能的破坏。
遗传,环境和心理因素在IBS的发展中似乎很重要。研究表明,即使主要受环境因素影响,IBS仍具有遗传成分。
有证据表明,发生在谁拥有IBS的个体,如多样性减少,在属于细菌门减少的肠道菌群异常拟杆菌,并增加了那些属于门厚壁菌门。在以腹泻为主的IBS患者中,肠道菌群的变化最为深刻。在肠易激综合症(IBS)感染者中,常见的是针对肠道菌群常见成分(即鞭毛蛋白)的抗体。
慢性低度炎症通常发生在受IBS感染的个体中,发现异常包括肠嗜铬细胞,上皮内淋巴细胞和肥大细胞增多,导致肠道粘膜的慢性免疫介导炎症。 据报道,IBS多代家庭中IBS的数量要多于正常人群。据信,心理压力可诱发炎症增加,从而导致易感人群中IBS的发生。
没有专门的实验室或影像学检查可以诊断肠易激综合症。诊断应基于症状,排除令人担忧的特征以及进行特定调查以排除可能表现出相似症状的器质性疾病。
给医生的建议是尽量减少医学检查的使用。 通常使用罗马标准。它们允许诊断仅基于症状,但没有任何仅基于症状的标准足以准确地诊断IBS。 令人担忧的特征包括超过50岁的发病,体重减轻,大便中的血液,铁缺乏性贫血或结肠癌,乳糜泻或炎症性肠病的家族病史。选择测试和研究的标准还取决于可用医疗资源的水平。
罗马准则
Rome IV标准包括最近3个月平均每周至少1天/每周的复发性腹痛,并伴有以下两个或多个标准:
有关排便与大便次数的变化有关与大便形式(外观)的变化有关。医生可以选择使用这些指南之一,也可以仅选择依靠自己对过去患者的轶事经验。该算法可能包括其他测试,以防止其他疾病如IBS的误诊。此类“危险信号”症状可能包括体重减轻,胃肠道出血,贫血或夜间症状。但是,红旗状况可能并不总是有助于诊断的准确性;例如,多达31%的IBS患者的粪便中有血液,其中许多可能是痔疮出血引起的。
诊断算法会根据腹泻,腹痛和便秘的症状来识别可应用于患者状况的名称。例如,声明“ 50%的返回旅行者发生了功能性腹泻,而25%的患者发生了IBS”,则意味着一半的旅行者出现了腹泻而四分之一的患者则出现了腹痛。尽管一些研究人员认为这种分类系统将有助于医生了解IBS,但其他人则质疑该系统的价值,并建议所有患有IBS的人都具有相同的潜在疾病,但具有不同的症状。
鉴别诊断
结肠癌,炎性肠病,甲状腺疾病和贾第鞭毛虫病都可能以排便异常和腹痛为特征。较少出现这种症状的原因是类癌综合征,微观结肠炎,细菌过度生长和嗜酸性肠胃炎 ; 但是,IBS是一种常见的表示方式,对这些条件的测试将产生少量的积极结果,因此认为很难证明费用合理。类似地可能出现的疾病包括乳糜泻,微观结肠炎,炎性肠病,胆汁酸吸收不良,结肠癌和排尿障碍。
在做出肠易激综合征的诊断之前,建议排除寄生虫感染,乳糖不耐症,小肠细菌过度生长和乳糜泻。一种上消化道内镜检查与小肠 活检需要识别腹腔疾病的存在。 建议50岁以上的人进行结肠镜检查。然而,该标准是不够的,因为如果不进行随机结肠活检就无法鉴定出微观结肠炎。带活检的回肠结肠镜检查可用于排除克罗恩氏病。
一些因IBS治疗多年的人可能具有非芹菜麸质敏感性(NCGS)。 IBS的胃肠道症状在临床上与NCGS并无区别,但以下任何非肠道表现均表明可能存在NCGS:头痛或偏头痛,“精神模糊”,慢性疲劳, 纤维肌痛,[ 2] 关节和肌肉疼痛, 腿或手臂麻木, 四肢发麻, 皮炎(湿疹或皮疹), 特应性疾病, 对一种或多种吸入剂,食物或金属 过敏(例如螨虫,禾本科,白粉病,猫或狗毛,贝类或镍),抑郁症, 焦虑症, 贫血, 缺铁性贫血,叶酸缺乏,哮喘,鼻炎,进食障碍, 神经精神障碍(如精神分裂症, 自闭症, 的周围神经病变, 共济失调, 注意缺陷多动症)或自身免疫性疾病。使用无麸质饮食可改善免疫介导的症状,包括自身免疫性疾病,一旦合理排除了乳糜泻和小麦过敏,是另一种实现鉴别诊断的方法。
调查
进行调查以排除其他情况:
粪便显微镜和培养(排除传染病)血液检查:全血检查,肝功能检查,红细胞沉降率和乳糜泻的血清学检查腹部超声检查(排除胆结石和其他胆道疾病)内窥镜检查和活检(排除消化性溃疡病,腹腔疾病,炎症性肠病和恶性肿瘤)氢呼气测试(排除果糖和乳糖吸收不良)误诊
由于被误诊为其他疾病,IBS患者接受阑尾切除术,胆囊切除术和子宫切除术等不适当手术的风险增加。误诊的一些常见的例子包括感染性疾病,腹部疾病, 幽门螺杆菌, 的寄生虫(非原生动物)。 美国胃肠病学院建议对所有患有IBS症状的人进行乳糜泻检查。
在以腹泻为主的IBS患者中,胆汁酸吸收不良有时也被遗漏。SeHCAT测试表明,约30%的D-IBS患者患有此病,并且大多数人对胆汁酸螯合剂有反应。
长期使用某些镇静 - 催眠药物,特别是苯二氮,有可能造成肠易激样症状,可导致肠易激综合征的误诊。
合并症
患有IBS的人出现多种医学疾病或合并症的频率更高。
神经科/精神科:一项针对97593名IBS患者的研究确定了合并症,例如头痛,纤维肌痛和抑郁症。 IBS发生在51%的慢性疲劳综合症患者和49%的纤维肌痛患者中,而精神疾病发生在94%的IBS患者中。炎症性肠病:IBS可能是一种低度炎症性肠病。研究人员认为IBS和IBD是相互关联的疾病,指出IBD患者在IBD缓解后会出现类似IBS的症状。 一项为期三年的研究发现,在研究期间,被诊断为IBS的患者被诊断为IBD的可能性是16.3倍。在IBS患者中也发现了与炎症相关的血清标志物。腹部手术:IBS患者发生不必要的胆囊切除手术的风险增加,不是由于胆结石的风险增加,而是由于腹痛,对胆结石的认识以及不适当的手术适应症。这些人接受腹部和骨盆手术的可能性也增加了87%,接受胆囊手术的可能性也增加了三倍。 而且,患有IBS的人进行子宫切除的可能性是其两倍。子宫内膜异位症:一项研究报告偏头痛,IBS和子宫内膜异位症之间存在统计学上的显着联系。其他慢性疾病:间质性膀胱炎可能与其他慢性疼痛综合征有关,例如肠易激综合征和纤维肌痛。这些综合症之间的联系是未知的。已经发现许多有效的治疗方法,包括纤维疗法,谈话疗法,解痉药和抗抑郁药以及薄荷油。
饮食
FODMAP
一项2018年的系统评价发现,尽管有证据表明低FODMAP饮食可改善IBS症状; 证据质量很差。最有可能改善的症状包括尿急,肠胃气胀,腹胀,腹痛和粪便排出量改变。一项国家指南建议,如果其他饮食和生活方式措施不成功,则应采用低FODMAP饮食来管理IBS。饮食限制了各种在小肠中吸收不良的碳水化合物,以及果糖和乳糖,对那些对它们不耐症的人同样吸收不良。减少果糖和果聚糖已经显示出减少在人用剂量依赖的方式IBS症状果糖吸收不良和IBS。
FODMAPs是可发酵的寡糖,二- ,单糖和多元醇,它们在小肠在远侧吸收差,并随后通过发酵细菌小和近端大肠。这是每个人都常见的正常现象。产生的气体潜在地导致腹胀和肠胃气胀。尽管FODMAPs可以在某些人中引起某些消化系统不适,但它们不仅不会引起肠道炎症,而且可以避免这种情况,因为它们会在肠道菌群中产生有益的改变,从而有助于维持结肠的良好健康。 FODMAP并非肠易激综合征或其他功能性胃肠道疾病的病因,而当潜在的肠反应被夸大或异常时,人就会出现症状。
一个低FODMAP饮食包括从饮食中限制他们。它们是全局修剪的,而不是单独修剪的,这比例如仅限制果糖和果糖类(也是FODMAPs)成功得多,这对于果糖吸收不良的人是建议的。
低FODMAP饮食可能有助于改善肠易激综合症的成年人的短期消化系统症状, ,但长期随访可能会产生负面影响,因为这会造成不利影响对肠道菌群和代谢组的影响。 仅应在专家的建议下短时间使用。 低FODMAP饮食对各种营养素都有严格的限制,因此长期不可行。需要更多的研究来评估这种饮食对健康的真正影响。
此外,使用低FODMAP饮食而不验证IBS的诊断可能会导致其他疾病(如乳糜泻)的误诊。由于低FODMAP饮食可抑制或减少麸质的消耗,因此,这种饮食的消化系统症状的改善可能与FODMAP的撤除无关,而与麸质无关,表明存在无法识别的腹腔疾病,避免对其进行诊断和正确治疗,随之而来的是出现多种严重健康并发症(包括各种类型的癌症)的风险。
纤维
一些证据表明可溶性纤维的补充(例如洋车前子/木瓜皮)是有效的。它可作为填充剂,对许多患有IBS-D的人来说,可以使粪便更加均匀。对于患有IBS-C的人来说,它似乎可以使凳子更柔软,更湿润,更容易通过。
但是,尚未发现不溶性纤维(例如麸皮)对IBS有效。 在某些人中,补充不溶性纤维可能会加重症状。
纤维可能对便秘占多数的人有益。在患有IBS-C的人中,可溶性纤维可以减轻总体症状,但不会减轻疼痛。支持膳食纤维的研究包含相互矛盾的小型研究,这些研究因纤维类型和使用剂量的异质性而变得复杂。
一项荟萃分析发现,仅可溶性纤维可改善肠易激综合症状,但两种纤维均不能减轻疼痛。 同一作者的最新荟萃分析还发现可溶性纤维减轻了症状,而在某些情况下可溶性纤维恶化了症状。 积极研究每天使用10-30克伊斯普拉(欧车前)。 一项研究专门检查了剂量的影响,发现20克ispaghula(车前子)优于10克,相当于每天30克。
药物
可能有用的药物包括解痉药,例如二环明和抗抑郁药。关于抗抑郁药,选择性5-羟色胺再摄取抑制剂和三环抗抑郁药似乎都是有用的。 H1- 抗组胺药和肥大细胞稳定剂均已显示出减轻IBS 内脏超敏性相关疼痛的功效。
泻药
对于人谁不充分的膳食纤维,渗透响应缓泻剂如聚乙二醇,山梨糖醇,和乳果糖可以帮助避免“ 泻剂结肠 ”已与刺激性泻药有关。 鲁比前列酮是用于治疗便秘为主的IBS的胃肠道药物。
解痉药
使用解痉药物(例如,抗胆碱药,例如hyoscyamine或dicyclomine)可能会帮助抽筋或腹泻的人。Cochrane合作组织的荟萃分析得出的结论是,如果有7个人接受解痉药物治疗,其中一个人将受益。解痉药可以分为两类:神经营养药和肌肉营养药。促肌药,例如美贝维林,直接作用于胃肠道的平滑肌,缓解痉挛而不影响正常的肠蠕动。[ 需要引用 ]由于这种作用不是由植物神经系统介导的,因此不存在通常的抗胆碱能副作用。解痉性奥替隆也可能有用。
停止质子泵抑制剂
用于抑制胃酸产生的质子泵抑制剂(PPI)可能导致细菌过度生长,从而导致IBS症状。已建议在选定的个体中停用PPI,因为这可能导致IBS症状改善或缓解。
抗抑郁药
有充分的证据表明,低剂量的三环类抗抑郁药可以有效治疗IBS。但是,关于其他抗抑郁药如选择性5-羟色胺再摄取抑制剂抗抑郁药(SSRIs)的有效性的证据不充分。抗抑郁药对抑郁症患者的IBS无效,这可能是因为缓解IBS所需的抗抑郁药剂量低于治疗抑郁症所需的剂量。
由于SSRI具有血清素能作用,因此已经研究过它们是否对IBS有帮助,特别是对便秘占主导地位的人,但是从2015年开始,有证据表明SSRI没有帮助。
其他特工
硅酸铝镁和柠檬酸小白药可以有效治疗IBS。
有关IBS中抗抑郁药益处的证据存在矛盾。一些荟萃分析发现了好处,而另一些则没有。使用三氯乙酸(TCA)的人约有三分之一改善。
利福昔明可用于治疗IBS症状,包括腹胀和肠胃气胀,尽管延迟了腹胀的缓解。 在涉及小肠细菌过度生长的地方尤其有用。
对于IBS和维生素D水平低的个体,建议补充。一些证据表明,补充维生素D可能会改善IBS的症状,但在将其推荐为IBS的特殊治疗方法之前,还需要进一步的研究。
多潘立酮是一种多巴胺受体阻滞剂和拟交感神经药,已被证明可减少结肠扩张时间和粪便负荷,从而减轻腹胀和腹痛,从而减轻“隐藏的便秘”。排便同样得到改善。
抗生素治疗小肠细菌过度生长后,IBS症状减轻。但是,最近的研究表明,乳果糖氢呼气试验实际上并不能测量SIBO,SIBO不太可能是IBS的病因。
从方法学质量较差的研究中得出的证据不足,表明心理疗法可以有效治疗IBS;然而,心理疗法对IBS并没有明显的不利影响。已为IBS提出了身心或大脑与肠道之间的相互作用,并得到了越来越多的研究关注。 催眠可以改善心理健康,认知行为疗法可以提供心理应对策略来应对令人痛苦的症状,并有助于抑制增加IBS症状的思想和行为。 尽管心理治疗和催眠效果的证据基础薄弱且一般不建议使用此类疗法,如果在至少12个月的药理疗法未能缓解的耐药性病例中,NICE临床指南建议应考虑心理治疗策略,例如认知行为疗法[CBT],催眠疗法和/或心理疗法。
减轻压力可能会降低IBS症状的频率和严重程度。可能有用的技术包括:
冥想等放松技巧体育锻炼,例如瑜伽或太极拳定期运动,例如游泳,散步或跑步荟萃分析发现,与安慰剂相比,针灸对于IBS症状严重程度或与IBS相关的生活质量无益处。
益生菌
益生菌可能对IBS的治疗有益。建议每天服用100亿到1000亿有益细菌以取得有益效果。但是,需要对有益细菌的各个菌株进行进一步研究,以获得更完善的建议。 益生菌具有积极作用,例如增强肠粘膜屏障,提供物理屏障,产生细菌素(导致病原菌和产气菌数量减少),降低肠道通透性和细菌易位性以及调节免疫力。本地和系统性的系统以及其他有益效果。益生菌还可以通过抵消压力对肠道免疫力和肠道功能的影响而对肠脑轴产生积极作用。
一些益生菌已经发现是有效的,包括植物乳杆菌,和双歧杆菌婴儿 ; 但有一篇评论发现只有婴儿双歧杆菌才显示疗效。 婴儿双歧杆菌可能通过其作用超出肠道,引起促炎性细胞因子活性降低和血色氨酸水平升高,从而可能导致抑郁症状的改善。一些酸奶是使用益生菌制成的,可以帮助缓解IBS的症状。一种称为益生菌的酵母酿酒酵母具有治疗肠易激综合症的有效证据。
某些益生菌对IBS的某些症状有不同的作用。例如,已经发现短双歧杆菌,长双歧杆菌和嗜酸乳杆菌可减轻腹痛。短双歧杆菌,婴儿双歧杆菌,干酪乳杆菌或植物乳杆菌物种减轻了扩张症状。短杆菌,婴儿杆菌,干酪乳杆菌,植物乳杆菌,长双歧杆菌,嗜酸乳杆菌,保加利亚乳杆菌和唾液链球菌 ssp。嗜热菌已经发现所有都会影响肠胃气胀的水平。大多数临床研究表明,益生菌并不能改善劳损,不完全疏散感,粪便稠度,粪便紧迫性或大便次数,尽管一些临床研究确实发现了益生菌疗法的一些益处。益生菌是否能改善整体生活质量得分的证据是矛盾的。
益生菌可通过保存肠道微生物群,使细胞因子血液水平正常化,改善肠道运输时间,降低小肠通透性以及治疗发酵细菌引起的小肠细菌过度繁殖,对IBS症状发挥有益作用。甲粪便移植不显示为有用的2019
草药
薄荷油似乎很有用。在荟萃分析中,发现改善IBS症状至少在短期内优于安慰剂。较早的一项荟萃分析表明,薄荷油的结果是暂时的,因为研究的人数很少,不清楚接受治疗的人的盲目性。然而,尚未确定怀孕期间的安全性,因此请注意不要咀嚼或破坏肠溶衣;否则,由于食管括约肌松弛,胃食管反流可能发生。有时,恶心和肛周灼伤会产生副作用。伊贝罗斯特 一种多草药提取物,被发现在功效上优于安慰剂。
对于IBS的其他草药疗法的有效性,只有有限的证据。与所有草药一样,明智的选择是注意可能的药物相互作用和不良反应。
在不同国家的各种研究中报告的患有IBS的人口百分比
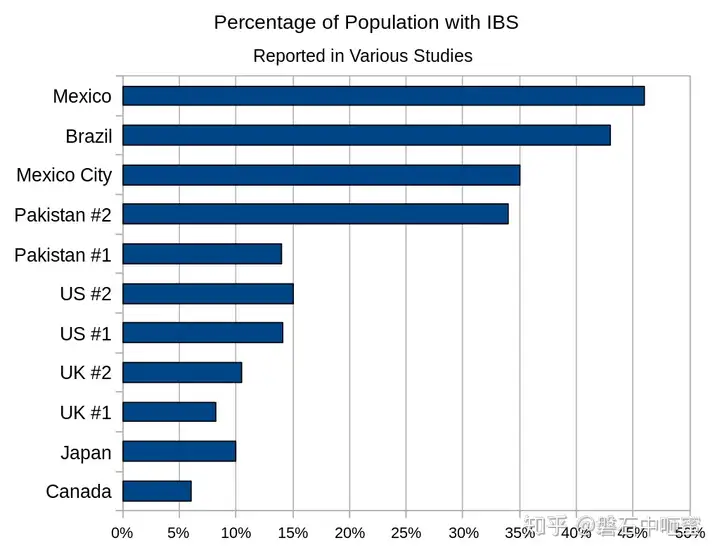
IBS的患病率因国家和所检查的年龄范围而异。右侧的条形图显示了来自各个地理区域的研究中报告IBS症状的人口百分比(请参阅下表以获取参考)。下表包含在不同国家/地区进行的研究,这些研究测量了IBS和类似IBS症状的患病率:
在来自不同地理区域的各种研究中,报告IBS症状的人口百分比
国家 患病率 作者/年份 笔记
加拿大 6% Boivin,2001年
日本 10% 奎格利,2006年 研究测量了胃肠道腹部疼痛/痉挛的患病率
英国 8.2% 埃林,2003年 1970-2004年患病率大幅上升
10.5% 威尔逊,2004年
美国 14.1% 洪仁,2005年 最未被诊断
美国 15% Boivin,2001年 估计
巴基斯坦 14% Jafri,2007年 在16至30岁的年龄段更常见。男性56%,女性44%
巴基斯坦 34% Jafri,2005年 大学生
墨西哥城 35% Schmulson,2006年 n = 324。还测量了功能性腹泻和功能性呕吐。高利率归因于“生活在人口稠密的城市中的压力”。
巴西 43% 奎格利,2006年 研究测量了胃肠道腹部疼痛/痉挛的患病率
墨西哥 46% 奎格利,2006年 研究测量了胃肠道腹部疼痛/痉挛的患病率
性别
女性被诊断出患有IBS的可能性是男性的两倍到三倍,而寻求特殊护理的可能性是男性的四到五倍。这些差异可能反映了生物学(性)和社会(性别)因素的结合。被诊断患有IBS的人通常不到45岁。对患有IBS的女性进行的研究表明,症状严重程度通常会随着月经周期而变化,这表明荷尔蒙的差异可能起到了作用。在IBS中,认可与性别相关的特征与生活质量和心理适应有关。 在寻求医疗保健方面的性别差异也可能起作用。特质焦虑的性别差异可能有助于降低女性的疼痛阈值,使她们更有可能罹患多种慢性疼痛疾病。最后,性创伤是IBS的主要危险因素,多达33%的受影响者报告了这种虐待。由于女性遭受性虐待的风险比男性高,因此与性别相关的性虐待风险可能导致女性IBS发生率更高。
1950年,在《落基山医学杂志》中出现了“肠易激”的概念。该术语用于对出现腹泻,腹痛和便秘症状的人进行分类,但是找不到公认的感染原因。早期的理论表明,肠易激是由心身或精神疾病引起的。
姓名
过去所用疾病的其他名称包括肠易激,痉挛性结肠,神经结肠,结肠炎,粘液性结肠炎和痉挛性肠。
由于结肠疾病不仅限于消化道的这一部分,因此提及结肠的术语不准确且不建议使用。类似地,术语“结肠炎”也不准确,因为不存在炎症。 放弃这些用语的其他原因,是为了反映人们对这种障碍不是一个人的想象力的嘲弄。
经济学
美国
在美国,肠易激综合症的总费用估计为直接医疗费用17至100亿美元,另外还有200亿美元的间接费用,总计21.7至300亿美元。一家管理服务公司的一项研究比较了IBS患者和非IBS对照者的医疗费用,发现与IBS诊断相关的医疗费用每年增加49%。患有IBS的人在2007年的平均年度直接成本为$ 5,049,实际支出为$ 406。患有IBS的工人的研究发现,他们报告说生产力下降了34.6%,相当于损失了13.8个小时。每40小时一周。一项对一家财富100强公司的雇主相关医疗费用的研究根据1990年代的数据进行了研究,发现患有IBS的人发生的索赔费用为4527美元,而对照组为3276美元。乔治亚大学药房学院和诺华公司于2003年进行的医疗补助费用研究发现,IBS与加利福尼亚州医疗补助费用增加962美元和北卡罗莱纳州增加2191美元有关。患有IBS的人的医师就诊,门诊就诊和处方药费用较高。研究表明,与IBS相关的费用与哮喘患者的费用相当。
已经发现患有IBS的个体的细菌群落的多样性和数目减少。粪便微生物群移植治疗IBS 的有效性的初步研究非常有利,其“治愈”率在36%至60%之间,随访9、19个月仍持续缓解IBS核心症状。 益生菌菌株的治疗已证明是有效的,尽管并非所有微生物菌株都具有相同的益处,而且在少数情况下已有不良副作用的记录。
越来越多的证据表明美沙拉嗪(5-氨基水杨酸)可有效治疗IBS。美沙拉嗪是一种具有抗炎特性的药物,据报道可通过美沙拉嗪治疗显着减少IBS感染个体的肠道中的免疫介导的炎症,从而改善IBS症状以及IBS感染者的总体健康感觉。还已经观察到,美沙拉嗪治疗有助于使肠道菌群正常化,这在患有IBS的人中通常是异常的。美沙拉嗪的治疗益处可能是改善上皮屏障功能的结果。不建议基于“异常”高IgG抗体的治疗。
在IBS中已经注意到内脏敏感性和肠道生理的差异。与对照组相比,IBS中没有响应口服5-HTP的粘膜屏障增强。 IBS / IBD个体的HLA DQ2 / 8阳性率不如上功能性胃肠疾病和健康人群。